Регресс грыж межпозвонковых дисков на фоне терапии габапентином

Грыжа межпозвонкового диска (ГМПД) – распространенное заболевание, являющееся причиной боли в спине и корешкового синдрома, приводящее к значимому ограничению физической активности, выработке болевого стереотипа поведения, что в свою очередь способствует развитию депрессивного синдрома и снижению качества жизни; по оценкам, ежегодно от данного заболевания страдают до 5% взрослого населения [1].
Впервые корешковый синдром бы описан W.E. Dandy в 1929 г. как клинический синдром, связанный с экстрадуральным образованием [2]; к основным факторам, способствующим развитию радикулопатии, относят воспаление нервного корешка и ткани МПД. Mixter и Barr впервые разработали хирургический подход к лечению ГМПД на уровне поясничного отдела в 1934 г.; с тех пор различные хирургические вмешательства по удалению ГМПД для лечения стойкого болевого синдрома были выполнены массе пациентов. Однако в большинстве случаев устранение болевого синдрома при ГМПД возможно с помощью консервативного лечения.
Чаще всего назначают традиционные нестероидные противовоспалительные препараты (НПВП), иногда в сочетании с миорелаксантами и/или слабыми опиоидами [3, 4]. Сообщается об эффективности габапентина в отношении нейропатической боли [5, 6], включая удовлетворительные результаты клинических исследований эффективности этого препарата для пациентов со стенозом позвоночного канала и/или ГМПД [7, 8]. В некоторых случаях описывается спонтанный регресс ГМПД.
Предполагается, что спонтанный регресс ГМПД поясничного отдела позвоночника связан с воспалительной реакцией с участием макрофагов и молекулярных механизмов фагоцитоза [9]. В научной литературе описано значительное количество случаев регресса больших ГМПД без хирургического вмешательства [10]. В данной статье мы представляем клиническое наблюдение трех пациентов, у которых наблюдался спонтанный регресс ГМПД поясничного отдела позвоночника на фоне физио- и медикаментозной терапии габапентином.
Впервые корешковый синдром бы описан W.E. Dandy в 1929 г. как клинический синдром, связанный с экстрадуральным образованием [2]; к основным факторам, способствующим развитию радикулопатии, относят воспаление нервного корешка и ткани МПД. Mixter и Barr впервые разработали хирургический подход к лечению ГМПД на уровне поясничного отдела в 1934 г.; с тех пор различные хирургические вмешательства по удалению ГМПД для лечения стойкого болевого синдрома были выполнены массе пациентов. Однако в большинстве случаев устранение болевого синдрома при ГМПД возможно с помощью консервативного лечения.
Чаще всего назначают традиционные нестероидные противовоспалительные препараты (НПВП), иногда в сочетании с миорелаксантами и/или слабыми опиоидами [3, 4]. Сообщается об эффективности габапентина в отношении нейропатической боли [5, 6], включая удовлетворительные результаты клинических исследований эффективности этого препарата для пациентов со стенозом позвоночного канала и/или ГМПД [7, 8]. В некоторых случаях описывается спонтанный регресс ГМПД.
Предполагается, что спонтанный регресс ГМПД поясничного отдела позвоночника связан с воспалительной реакцией с участием макрофагов и молекулярных механизмов фагоцитоза [9]. В научной литературе описано значительное количество случаев регресса больших ГМПД без хирургического вмешательства [10]. В данной статье мы представляем клиническое наблюдение трех пациентов, у которых наблюдался спонтанный регресс ГМПД поясничного отдела позвоночника на фоне физио- и медикаментозной терапии габапентином.
Данная статья носит рекомендательный характер. Лечение назначает специалист после консультации.
Клинический пример № 1
- дорзальная правосторонняя медиально-парамедиальная грыжа диска L5/S1 сагиттальным размером до 1,3 см на уровне МПД
- дефект фиброзного кольца, через который распространяется секвестрированный фрагмент МПД (размером до 1,1×0,9 см в аксиальной плоскости)
- сужение позвоночного канала до 8,0 мм (рис. 1)
При проведении магнитно-резонансной томографии (МРТ) пояснично-крестцового отдела позвоночника (21.06.2016) выявлено:
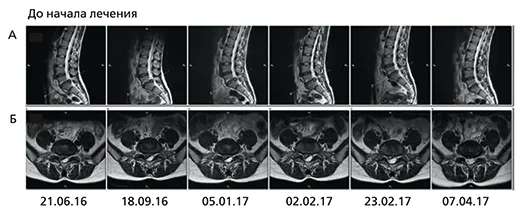
В последующем пациентке выполнен аналогичный комплекс физиотерапевтических процедур: 1 раз в неделю в течение 5 недель. В этот период у нее не было обострений и потери трудоспособности. При МРТ от 02.02.2017 обнаружено значительное уменьшение секвестрированного компонента. К этому периоду онемение большого пальца полностью отсутствовало. Последующие МРТ (23.02 и 07.04.2017) показали значительное уменьшение размеров ГМПД. Неврологический статус в норме.
Клинический пример № 2
Пациент А. 39 лет обратился с жалобами на выраженную боль (8–9 баллов по ВАШ) в пояснично-крестцовом отделе позвоночника, боль и онемение левой ноги. Боль усиливалась в ночное время, при ходьбе (мог пройти не более 100 метров).Из анамнеза известно, что неделю назад после физической нагрузки возник приступ интенсивных болей с иррадиацией по боковой поверхности левой нижней конечности по типу «лампасных болей».
- анталгическая поза (наклон вперед и вправо)
- резкое ограничение движений поясничного отдела позвоночника
- напряжение паравертебральных мышц спины
- правосторонний ишиалгический сколиоз
- сглажен поясничный лордоз
Неврологический статус:
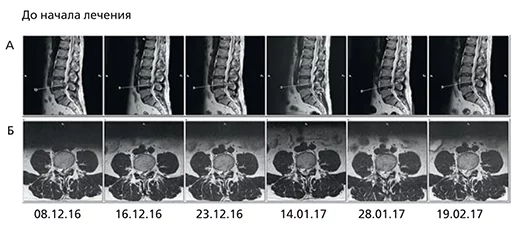
На момент снимка жалобы отсутствовали, а через месяц (19.02.2017) – полный регресс грыжи и секвестрированного фрагмента.
Клинический пример № 3
Пациент Н. 53 лет обратился с жалобами на боль в пояснично-крестцовом отделе позвоночника (7–8 баллов по ВАШ) с иррадиацией в левую ногу, чувство онемения по ходу корешка S1. Из анамнеза известно, что периодические боли отмечались в течение последних 5 лет, купировались медикаментозно. Настоящее обострение возникло после интенсивной физической нагрузки, прием НПВП облегчения не приносил. В неврологическом статусе: походка щадящая, движения в поясничном отделе резко ограничены во все стороны. Определялась болезненность при пальпации остистых отростков и паравертебральных точек L5–S1 с обеих сторон. Сухожильные рефлексы с рук и ног S=D. Симптомы Ларрея, Фолькманна–Эриксена резко положительные.При проведении МРТ (12.07.2016) выявлена дорзальная левосторонняя медиально-парамедиальная грыжа диска L5/S1 сагиттальным размером до 1,4 см с тенденцией к секвестрации, распространяющаяся в левое межпозвонковое отверстие. По заднему контуру грыжевого выпячивания визуализируется дефект фиброзного кольца. Грыжа частично компримирует дуральный мешок и левый нервный корешок (рис. 3).
Пациент прошел 10-дневный курс физиотерапии (акупунктура, лазеротерапия), а также медикаментозной терапии: габапентин 900 мг (300 мг 3 раза в сутки, 17 дней), комплекс витаминов группы В (таблетированная форма). После проведенного курса лечения жалобы на болевой синдром и онемение отсутствовали.
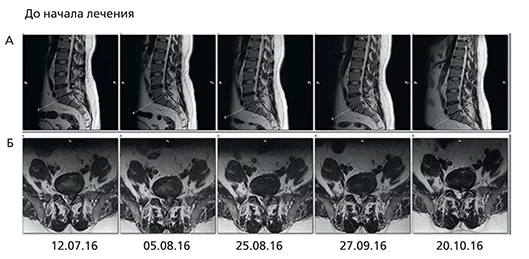
Следующим этапом лечения было повторное прохождение физиотерапевтических процедур 1 раз в неделю (5 раз). Последующие МРТ (25.08, 27.09 и 20.10.2016) показали последовательное уменьшение грыжевого выпячивания и секвестрирующегося фрагмента до 0,75 см в сагиттальном размере и до 0,6 см в вертикальном направлении.
Обсуждение
В научной литературе описаны случаи спонтанного регресса ГМПД без хирургического вмешательства, однако точный механизм этого феномена неизвестен. Впервые возможность спонтанного регресса грыжи была предположена F.C. Jr Guintaet и соавт. в 1980 г. [11]. В большинстве случаев он наблюдается в течение первого года заболевания, по некоторым данным, может происходить в первые 2–3 месяца [10, 12].Возможные механизмы спонтанного регресса грыжи диска
-
Существует несколько гипотез, позволяющих объяснить механизм спонтанного регресса ГМПД.
- 1 Первая из них предполагает, что дегидратация студенистого ядра приводит к механической ретракции экструдированных тканей в пределы фиброзного кольца, что приводит к спонтанному регрессу грыжи
- 2 Вторая гипотеза подразумевает, что МПД с грыжей может подвергаться ретракции обратно в занимаемое им в норме пространство, однако теоретически это может происходить при протрузии диска через фиброзное кольцо без отделения от него [1]
- 3 Третий механизм предполагает ферментативное разрушение и фагоцитоз хрящевой ткани в результате воспалительной реакции и неоваскуляризации грыжи диска [9]
Механизм действия габапентина
Габапентин – противосудорожный обезболивающий препарат, аналог нейротрансмиттера гамма-аминомасляной кислоты, все шире применяется для лечения нейропатической боли. Однако характер его действия остается малоизученным [8].В качестве одного из механизмов действия предполагают связывание с α2δ-субъединицей потенциалзависимого кальциевого канала, которая активно экспрессируется в ганглиях дорсальных корешков [7].
Другой механизм, объясняющий эффект габапентина в отношении снижения стойкого тока натрия, также включает нейроны ганглиев дорсальных корешков [8].
Габапентин продемонстрировал эффективность в отношении уменьшения болевого синдрома, вызванного стенозом позвоночного канала и интраспинальными ГМПД. Препарат также оказывает положительный эффект при остром корешковом синдроме [7].
Также некоторые исследователи отмечали незначительные противовоспалительные свойства габапентина. B.S. Lee и соавт. (2013) продемонстрировали, что габапентин снижает уровень провоспалительных медиаторов (например, фактора некроза опухоли-α, интелейкина-1b и -6), а также повышает уровень противовоспалительного интерлейкина-10 в модели нейропатической боли крыс [14].
В дальнейшем J.M. Dias и соавт. (2014) показали, что габапентин вызывает уменьшение воспалительных реакций в известных моделях воспалительных процессов у мышей [15]. Пока не ясно, связан ли противовоспалительный эффект габапентина с регуляцией кальциевого тока или с другими механизмами (стимуляция эндогенных антиоксидантных систем, подавление NF-κB, блокада NMDA-рецепторов, активация аденозинового А1-рецептора [14–16].
В настоящее время иммуновоспалительная теория резорбции грыжи находит все большее подтверждение в исследованиях, и в этом свете габапентин может стать хорошей лечебной альтернативой, с одной стороны, с точки зрения купирования болевого синдрома, с другой – из-за отсутствия у него прямого противовоспалительного действия, которое теоретически может снижать скорость резорбции грыжи.
Таким образом, предполагается, что медикаментозное лечение ГМПД поясничного отдела позвоночника с использованием габапентина в сочетании с физиотерапией может обеспечивать как клиническое улучшение, так и их спонтанный регресс.
Лечение грыжи без операции в Клинике TEMED
О программе Уменьшение грыжи по методу модулируемой резорбции без госпитализации
- Полноценное обследование для выявления точной причины боли
- Сильнейшая команда специалистов
- Современные терапевтические методики